Ventilacijska insuficijencija je porast PaCO2 (hiperkapnija) do kojeg dolazi kad snaga ili aktivnost dišnog sustava više ne može poduprijeti respiracijsko opterećenje. Najčešći uzroci su akutne egzacerbacije astme i KOPB-a, predoziranje lijekovima koji potiskuju ventilacijski nagon i stanja koja uzrokuju slabost dišnih mišića (npr Guillain-Barréov sindrom, miastenija gravis, botulizam). U znakove se ubrajaju zaduha, tahipneja (ubrzano disanje) i smetenost. Može doći do smrtnog ishoda. Dijagnoza se postavlja plinskom analizom arterijske krvi i promatranjem bolesnika; rendgenogram prsišta i klinički pregled mogu pomoći u rasvjetljavanju uzroka. Liječenje ovisi o uzroku, ali često uključuje mehaničku ventilaciju.
(Vidi također Pregled mehaničke ventilacije.)
Sveukupno gledajući, najčešći uzroci akutne ventilacijske insuficijencije su
Respiratorna insuficijencija u sklopu KOPB–a naziva se akutizacija kronične respiratorne insuficijencije (eng. acute-on-chronic respiratory failure, ACRF).
Patofiziologija
Patofiziologija ventilacijske insuficijencije
Hiperkapnija nastaje ili uslijed pada alveolarne ventilacije same po sebi, ili neuspjeha njezinog primjerenog porasta, kao odgovora na povećano stvaranje CO2. Pad alveolarne ventilacije rezultat je smanjene minutne ventilacije ili povećanja ventilacije mrtvog prostora bez odgovarajućeg kompenzatornog povećanja minutne ventilacije.
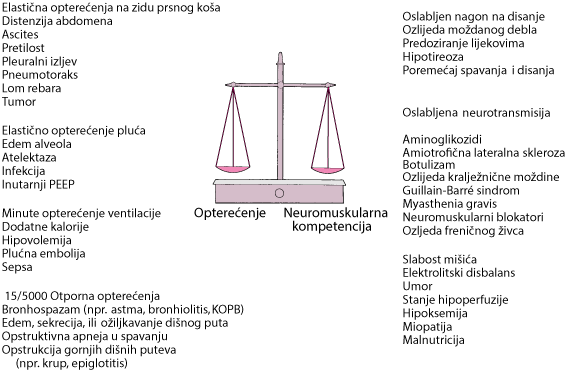
Ventilacijska insuficijencija može se pojaviti kada postoji prekomjerno opterećenje dišnog sustava (npr. rezistivna opterećenja ili elastična opterećenja pluća i prsne stijenke) spram neuromuskularne kompetencije učinkovitog udisajnog napora. Kada se opterećenje minutnom ventilacijom poveća (npr. kao u sepsi), kompromitirani dišni sustav možda neće moći odgovoriti ovom povećanom zahtjevu (za uzroke vidi sliku see Ravnoteža između opterećenja i neuromuskularne kompetencije).
Fiziološki mrtvi prostor dio je dišnog stabla koji ne sudjeluje u izmjeni plinova. Uključuje
-
Anatomski mrtvi prostor (orofarinks, dušnik i dišni putovi)
-
Alveolarni mrtvi prostor (tj. alveole koje su ventilirane, ali nisu perfundirane)
Fiziološki mrtvi prostor također može nastati zbog šanta ili niskog ventilacijsko-perfuzijskog omjera (V/Q) ako bolesnik ne može dovoljno povećati svoju minutnu ventilaciju. Fiziološki mrtvi prostor čini 30 do 40% respiracijskog volumena, ali povećava se do 50% kod intubiranih bolesnika i do >70% kod masivne plućne embolije, teškog emfizema i astmatskog statusa. Prema tome, uz zadani minutni volumen disanja, što je veći mrtvi prostor, slabija je eliminacija CO2.
Povećano stvaranje ugljičnog dioksida, kao što se razvija kod vrućice, sepse, traume, opeklinama, hipertireozi, and malignoj hipertermiji, nije primarni uzrok ventilacijske insuficijencije jer bolesnici bi trebali povećati vlastitu ventilaciju u svrhu kompenzacije. Ventilacijska insuficijencija povezana s tim stanjima pojavljuje se samo kada je ugrožena sposobnost kompenzacije.
Hiperkapnija snizuje arterijski pH (respiratorna acidoza). Teška acidemija (pH < 7.2) dovodi do vazokonstrikcije plućnih arteriola, sistemske vazodilatacije, smanjene kontraktilnosti miokarda, hiperkalijemije, hipotenzije i srčane preosjetljivosti, s potencijalnom razvoja po život opasnih aritmija. Akutna hiperkapnija izaziva i cerebralnu vazodilataciju i porast intrakranijskog tlaka, što je veliki problem kod bolesnika s akutnom ozljedom glave. Tkivni puferi i bubrežna kompenzacija mogu, s vremenom, znatno korigirati acidemiju. Međutim, nagli porasti PaCO2 (parcijalni tlak ugljičnog dioksida) mogu nastupiti brže od kompenzacijskih promjena (u apnoične osobe PaCO2 raste brzinom od 3–6 mm Hg/ min).
Ravnoteža između opterećenja (rezistivnog, elastičnog i ventilacijskog) i neuromuskularne kompetencije (podražaj, transmisija i mišićna snaga) određuje sposobnost održavanja alveolarne ventilacije.
|
PEEP = pozitivan tlak na kraju ekspirija.
 |
Simptomi i znakovi
Simptomi i znakovi zatajenja ventilacije
Glavni simptom ventilacijske insuficijencije je zaduha.
U ostale znakove ubrajaju se Izražena upotreba pomoćne dišne muskulature, tahipneja, tahikardija, pojačano znojenje, tjeskoba, pad respiratornog volumena, nepravilni ili grčeviti obrasci disanja i paradoksni pokreti trbuha. Kada je to zbog oslabljenog respiratornog pogona, znakovi uključuju hipopneju i/ili niske stope disanja bit će očigledni.
Neurološki znakovi variraju od neznatnih promjena osobnosti do izražene konfuzije, otupjelosti i kome. Kronična hiperkapnija bolje se podnosi od akutne, pa ima i oskudnije simptome.
Dijagnoza
Dijagnoza ventilacijske insuficijencije
-
Plinska analiza arterijske krvi (PAAK ili ABS)
-
Redngenogram prsnih organa
-
Testovi za utvrđivanje etiologije
Na ventilacijsku insuficijenciju treba posumnjati kod bolesnika s otežanim disanjem, vidljivim zamorom disanja ili cijanozom i promjenama senzorija, kao i kod onih osoba čija bolest može izazvati neuromišićnu slabost. Tahipneja također predstavlja ozbiljan problem; frekvencija disanja > 28-30/min ne može se dugo održavati, osobito kod starijih ili oslabljelih bolesnika.
Ako se sumnja na ventilacijsku insuficijenciju, treba učiniti plinsku analizu arterijske krvi, kontinuiranu pulsnu oksimetriju i rendgenogram prsnih organa. Respiracijska acidoza u plinskoj analizi (npr. pH<7.35 i PCO2>50) potvrđuje dijagnozu. Osobe s kroničnom ventilacijskom insuficijencijom često imaju izrazito visoke bazalne vrijednosti PCO2(npr. 60–90 mmHg), karakteristično uz pH koji je tek blago acidemičan. Kod njih bi se stupanj acidemije, a ne PCO2, trebao koristiti kao vodeći pokazatelj akutne hipoventilacije.
Budući da mjerenja plinske analize arterijske rkvi mogu biti urednaili pokazati nedovoljnu respiratornu kompenzaciju kod bolesnika s metaboličkom acidozom te početnu ventilacijsku insuficijenciju, određeni testovi plućne funkcije (koji se mogu izvoditi uz krevet bolesnika) mogu pomoći u predviđanju ventilacijske insuficijencije, osobito kod bolesnika s neuromuskularnom slabosti koji mogu podleći ventilacijskoj insuficijenciji bez znakova respiratornog distresa. Vitalni kapacitet <10–15 ml/kg i nemogućnost stvaranja inspiratornog tlaka negativnijeg od 15 cm H2O upućuju na prijeteće zatajenje ventilacije.
Kad je ventilacijska insuficijencija dijagnosticirana, valja joj utvrditi uzrok. Katkada je poznati, podliježeći događaj (npr. koma, akutna egzacerbacija astme, egzacerbacija KOPB-a, teška hipotireoza, miastenija gravis, botulizam) očiti uzrok. U drugim slučajevima, povijest bolesti može biti od koristi: nagli nastup tahipneje i hipotenzije nakon kirurškog zahvata sugerira plućnu emboliju, fokalni neurološki znakovi sugeriraju uzrok u središnjem živčanom sustavu ili neuromuskularni uzrok. Neuromišićna kompetentnost može se procijeniti mjerenjem snage dišnih mišića (negativan tlak pri inspiriju, pozitivan tlak pri ekspiriju), neuromišićnog prijenosa (testovi živčane provodljivosti, elektromiografija) i provjerom uzroka oslabljenog disajnog podražaja (toksikološki probir, slikovna obrada mozga i testovi funkcije štitnjače).
Liječenje
Liječenje ventilacijske insuficijencije
Cilj je uspostaviti ravnotežu između snage dišnog sustava i njegovog opterećenja pa se terapija razlikuje ovisno o etiologiji stanja. Očigledni precipitirajući čimbenici (npr. bronhospazam, obilni sekret, strana tijela) trebaju se odmah riješiti, ako je to moguće.
Astmatski status
Bolesnike s astmatskim statusom treba liječiti u jedinici intenzivnog liječenja uz pomoć osoblja educiranog u skrbi dišnih putova. (Vidi također Liječenje akutnih egzacerbacija astme)
NIPPV može vrlo brzo smanjiti rad disanja, omogućiti dovoljno vremena za nastup učinka farmakoterapije te prevenirati endotrahealnu intubaciju. Postavljanje maske treba učiniti pažljivo kako bi poboljšalo ugodu, možda počevši samo s prilagođavanjem pozitivnog tlaka u izdisaju (EPAP) zato što je jedna od glavnih funkcija pozitivnog tlaka u udahu (IPAP) povećanje respiracijskog volumena; kod ovih bolesnika volumen pluća na kraju izdisaja, se približava ukupnom kapacitetu pluća (vidi također Dišna mehanika). Nakon obrazloženja očekivanih dobrobiti, bolesnik treba sam pritiskati masku o lice, a isporučeni tlak treba biti tek blago povišen (CPAP 3–5 cm H2O). Kad se bolesnik privikne na masku, treba ju fiksirati i postupno povećavati tlakove prema podnošljivosti i smanjenju rada disanja, što se prosuđuje iz frekvencije disanja i upotrebe pomoćnih dišnih mišića. Bolesnike treba pažljivo odabrati, a postavke prilagoditi na individualnoj osnovi.
Konvencionalna mehanička ventilacija preko endotrahealnog tubusa indicirana je ako prijeti respiratorna insuficijencija, na što klinički ukazuju suženje svijesti, škrti, jednosložni govor, prostracija i plitko disanje. Plinska analiza arterijske krvi kojom je vidljiva hiperkapnija je također indikacija, premda taj nalaz nije presudan i ne smije zamijeniti kliničku procjenu. Oralnom intubiranju se daje prednost pred nazalnim jer dozvoljava postavljanje šireg tubusa, čime se smanjuje otpor protoku plinova i olakšava sukcija.
Hipotenzija i pneumotoraks povremeno se javljaju nakon intubacije kod astmatskog statusa i akutnih egzacerbacija KOPB-a (vidi također Komplikacije mehaničke ventilacije i Mjere opreza). Te su komplikacije, kao i njihova smrtnost, znatno smanjene zahvaljujući strategiji ventilacije koja ograničenje dinamičke hiperinflacije pretpostavlja postizanju eukapnije. Kod astmatskog statusa, ventilacija kojom se postiže normalan pH tipično uzrokuje tešku hiperinflaciju. Kako bi se izbjegla hiperinflacija, aparat valja u početku programirati na respiratorni volumen od 5–7 ml/kg, a frekvenciju disanja na 10–18/min. Inspiratorni protoci možda će morati biti prilično visoki (npr. 70-120 L/min) s krivuljom kvadratnog oblika kako bi se omogućilo maksimalno vrijeme ekspirija. Opasna dinamička hiperinflacija je malo vjerojatna dok god je mjereni tlak platoa < 30 do 35 cm H2O i dok god je unutrašnji pozitivni tlak na kraju izdisaja (intrinzični PEEP) < 15 cm H2O (iako ove tlakove može biti teško izmjeriti zbog inspiratorne i ekspiratorne mišićne aktivnosti). Tlak platoa >35 cm H2O kontrolira se smanjenjem respiracijskog volumena ili frekvencije disanja (ako visoki tlak nije posljedica smanjene popustljivosti prsnog ili trbušnog zida).
Iako je moguće smanjiti vršni tlak u dišnim putovima smanjujući vršni protok ili mijenjanjem krivulje valnog oblika na silazni oblik (tako da protok bude visok na početku udisaja i smanjen tijekom vremena), takve promjene ne bi trebalo izvoditi. Iako je za visoki protok potreban visoki tlak da se nadvlada visoka rezistencija kod astmatskog statusa, taj se tlak izgubi uzduž čvrstih, hrskavičnih dišnih putova. Niži protoci (npr. <60 L/min) skraćuju vrijeme izdisaja i povećavaju volumen na kraju ekspirija (i posljedični intrinzični PEEP), čime se omogućuje veći inspiratorni volumen sljedećeg udaha. Povremeno će pacijentima s visokim intrinzičkim PEEP-om možda trebati povećati PEEP na respiratoru kako bi se olakšalo okidanje i smanjio inspiracijski rad disanja.
Mali respiratorni volumen uzrokuje hiperkapniju, koja je dozvoljena radi važnijeg, povoljnog utjecaja na smanjenje dinamičke hiperinflacije. Arterijski pH >7.15 se dobro podnosi, no često zahtijeva visoke doze opioida i sedativa. Neuromišićni blokatori su nepoželjni izvan periintubacijskog razdoblja jer zajedno s kortikosteroidima mogu izazvati tešku, ponekad ireverzibilnu miopatiju, osobito nakon 24 h kombinirane primjene. Bolesnikov nemir poželjnije je kontrolirati sedacijom nego neuromuskularnom blokadom, a u idealnim okolnostima ventilacija se može podesiti bolesnikovim potrebama, što otklanja potrebu sedacije.
Većina bolesnika s astmatskim statusom se kroz 2–5 dana toliko oporavi da se može odvojiti od respiratora, dok manji dio ima dugotrajnu i tešku opstrukciju. Vidjeti Oslobađanje od mehaničke ventilacije za raspravu o općem pristupu.
Akutizacija kronične respiratorne insuficijencije (eng. acute-on-chronic respiratory failure, ACRF)
Bolesnicima s ACRF uslijed KOPB-a, potrošnja kisika zbog disanja višestruko je veća nego kod bolesnika bez bolesti pluća. To povećano opterećenje disanja događa se u sklopu jedva zadovoljavajuće neuromišićne kompetentnosti pa se bolesnici lako iscrpe prilikom održavanja ventilacije. Skloni su respiratornom zatajenju iz prividno jednostavnih razloga, a oporavak zahtijeva sistematsku potragu i suzbijanje tih faktora (vidi i Liječenje akutne egzacerbacije KOPB-a). Radi uspostavljanja ravnoteže između dišnog opterećenja i neuromišićne kompetencije, bronhodilatatorima i kortikosteroidima se smanjuje opstrukcija i dinamička hiperinflacija, a infekcija se suzbija antimikrobnim lijekovima. Niske razine kalija, fosfora i magnezija u serumu pogoršavaju mišićnu slabost i ometaju oporavak pa ih treba što prije otkriti i korigirati.
NIPPV predstavlja početnu intervenciju izbora za mnoge bolesnike s ACRF, čime se u odnosu na endotrahealnu intubaciju smanjuje učestalost pneumonija povezanih s ventilatorom, trajanje hospitalizacije i smrtnost. Oko 75% bolesnika liječenih NIPPV načinom ne treba endotrahealnu intubaciju. Prednosti su jednostavnost primjene i uklanjanja; kada dođe do početne stabilizacije, NIPPV se kod odabranih bolesnika može privremeno zaustaviti kako bi se uspostavio oralni unos. Pokušaji odvajanja od uređaja su lako izvedivi, a NIPPV se po potrebi lako može ponovno primijeniti.
Tipično se programira na IPAP od 10–15 cm H2O i EPAP od 5–8 cm H2O, koji se potom titriraju prema radu disanja (ocjena bolesnika, frekvencija i volumen respiracije, upotreba pomoćne muskulature). Kod mnogih pacijenata, sam EPAP može biti dovoljan, što je korisno jer jedna od glavnih funkcija inspiracijskog pozitivnog tlaka u dišnim putevima je da poveća respiracijski volumen; kod tih pacijenata volumen pluća na kraju izdisaja približava se ukupnom kapacitetu pluća (vidi također Mehanika dišnog sustava). Pogoršanje stanja i potreba za intubaciju procjenjuju se klinički; ABS može navesti na krive zaključke. Premda pogoršanje hiperkapnije mahom ukazuje na zakazivanje liječenja, bolesnici pokazuju široki raspon toleriranja hiperkapnije. Neki su s PaCO2> 100 mmHg prisebni i mogu razgovarati uz NIPPV, dok je drugima na puno nižim razinama neophodna intubacija.
Cilj konvencionalne mehaničke ventilacije u ACRF je smanjenje dinamičke hiperinflacije i suzbijanje štetnih učinaka intrinzičnog PEEP-a, uz odmaranje iscrpljene dišne muskulature. Početne preporučene postavke su A/C s respiracijskim volumenom od 5 do 7 ml/kg i frekvencije disanja od 20 do 24 /min, iako neki pacijenti iziskuju niže početne frekvencije, u svrhu ograničenja intrinzičnog PEEP-a. Taj intrinzični PEEP predstavlja inspiratorni prag koji bolesnik treba premašiti da bi pokrenuo ventilator, dodatno povećavajući rad disanja i sprječavajući potpuni odmor na ventilatoru. Kao protuteža intrinzičnom PEEP–u, primjenjuje se vanjski PEEP razine ≤85% intrinzičnog PEEP-a (tipično 5–10 cm H2O). Na taj način smanjuje se rad disanja, a dinamička hiperinflacija obično ne pogoršava. Visoke inspiratorne protoke treba koristiti kako bi se maksimalno produljilo vrijeme ekspirija. Takve postavke bitno smanjuju rizik alkalemije koja se pojavljuje posljedično preintenzivnoj početnoj ventilaciji. Hipotenzija se može razviti neposredno nakon intubacije (vidi također Komplikacije mehaničke ventilacije i Mjere opreza).
Većina bolesnika zahtijeva punu respiratornu potporu tijekom 24–48 h prije nego što se pokuša odvajanje od ventilatora. Nije utvrđeno je li to vrijeme ventilacije potrebno za odmaranje dišnih mišića ili za smanjenje dinamičke hiperinflacije i posljedično ojačavanje mišićne snage. U tom razdoblju bolesnici su obično u dubokom snu i, za razliku od bolesnika s astmatskim statusom, potrebna je mala razina sedacije. Ako se ne posveti dovoljna pažnja respiratornom naprezanju često se ne postiže potreban odmor ni oporavak. Ovo naprezanje može se manifestirati ako upotreba pomoćne dišne muskulature, neprimjereno niski tlak na početku i tijekom udaha, neuspješno započinjanje udaha od strane respiratora, što sve govori za visoki intrinzični PEEP, malaksalost ili oboje.